DMR 一覧を見る
保険収載により
さらに普及が期待される歯科用CT
KEYWORD骨再生医療の最前線/歯科用CT導入のメリット/導入をお考えの先生へ
目 次

2001年に歯科用CT「3DX MULTI-IMAGE MICRO CT」が発売され、10年が経過しました。その後も、被曝と画質、簡便性と多機能など、相反する課題の解決と、時代の要請でもあるコストパフォーマンスの追求を求めて、研究開発を続けています。そしてこの度、それら課題に対する答えとして、新たに「Veraviewepocs 3Df」を発売。さらに4月からの保険収載で、一般開業医の先生方にも歯科用CTがより身近な存在になりました。今回は、「Veraviewepocs 3Df」の開発者である新井嘉則先生と歯科用CTを骨再生の研究に役立てておられる菅原明喜先生に3D画像の有用性についてお話を伺いました。

- ●販売名 ベラビューエポックス
- ●一般的名称 アナログ式歯科用パノラマ・断層撮影X線診断装置
- ●医療機器認証番号 20900BZZ00259000
- ●医療機器の分類 管理医療機器(クラスⅡ)特定保守管理医療機器
- ●製造販売・製造 (株)モリタ製作所 京都市伏見区東浜南町680
歯科用CTの登場で従来の手法が一変
新井歯科用CTが登場して、はやくも10年が経過しました。歯科用CTが現在の歯科界にもたらした影響について、菅原先生はどのようにお考えでしょうか。
菅原私は大学とアメリカの研究所で主に骨再生をテーマに研究しているのですが、歯科用CTの登場によって画期的に手法が変わったことがあります。例えば、フェネストレーション(Fenestration)、すなわち歯根尖が頰側骨で被覆されていない開窓症例がありますが、歯科用CTが登場するまでは、このような症例が多く存在することすらわかりませんでした(図1)。こういう症例で抜歯を行うと、皮質骨が元々存在しない部位なので骨の回復が難しいことに加えて、そうした部位に対してインプラント処置を行えばインプラントの尖端が頰側骨の外側に突き抜けてしまう危険性があります。ですので、フェネストレーションに対しては、埋入前に骨増大術を行ったり、突き抜け部分に骨移植を行うなどの手法が考え出されました(図2)。このことによって、驚くほどインプラントの術後経過は良くなり、臨床術式も変わったのです。
もう一つは、骨再生の経時的な変化を臨床研究する際には、以前だと動物治験による病理組織観察しかありませんでした。検体も屠殺をするので毎回違いますから、同一個体で骨の再生状況を経時的に見ることができず個体間の比較も厳密には行えませんでした。それが歯科用CTによって、同じ個体で継続的、かつ詳細に観察できるようになりました(図3)。それは経時的なデータの分析と比較が重要なファクターとなる我々の研究にとても役立っていて、歯科用コーンビーム型CTを開発された新井先生には大変感謝しています。
新井ありがとうございます。そういった全く新しい展開が見えてくるというのは本当に楽しいでしょうね。
菅原新しい骨が生まれるプロセスというのは、最初に線維性骨という幼弱な、いわば骨の赤ちゃんができます。それをスカフォールド(Scaffold)、いわばエサとして破骨細胞が食べていき、成熟した骨が形成されてくるわけです。以前では、その状況は蛍光分析をしない限り正確な観察はできませんでした。蛍光剤は新しくできた骨にしか取り込まれませんから、骨の再生過程を同一個体の同一部位で観察することはできなかったのです。それがマイクロCTを用いて解析することで、骨が食べられていき、次いで骨が新しくできあがる骨改造プロセスであるリモデリングの状況まで見ることができるようになりました。これには驚くと同時に素晴しい装置であると感激しました。
-
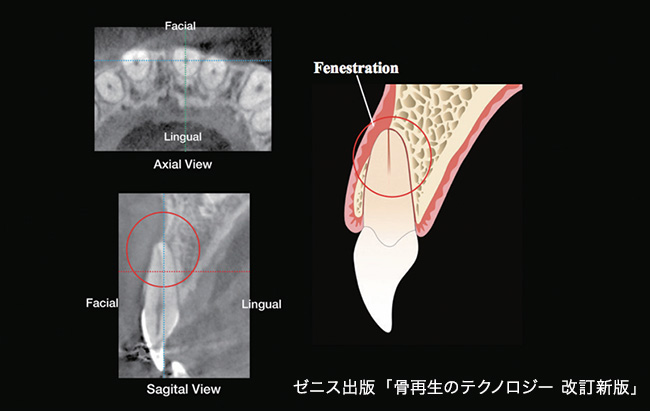
図 1 歯根尖付近の骨開窓(Fenestration)このような症例では、抜歯後のインプラント埋入は極めて難しく、特に根尖付近のインプラント体露出に注意を要する。また、スキームに示すように根尖孔自体も骨膜に近接している症例では、抜髄や根管処置後に生じる炎症の消退が難しくなる。
-
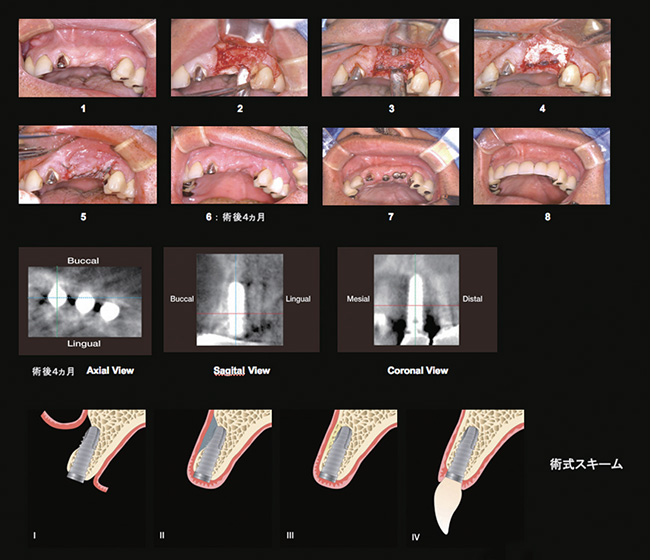
図 2 インプラント周囲骨欠損への応用通常のX線検査を中心とした診断では、歯槽頂付近の歯槽堤形態はある程度まで予想可能であるが、歯肉歯槽粘膜境付近の深部の歯槽堤形状まで予想することは難しい。近年のCT画像診断では、健全歯を有する状況であっても歯槽堤深部の形状が深くえぐれた陥凹のあるケースが指摘されている(I)。以上のような症例に対してインプラントを埋入しても、補綴物装着などに起因する物理的負荷や骨欠損付近への外的刺激、さらには将来的な骨のリモデリングなどの原因により炎症性反応が誘起されてくる危険性を孕んでいる。このような症例に対して、適切な移植材による補填と形状付与を行うことは(II)、インプラントの長期にわたる安定的存続にとって極めて重要である(III, IV)。術中にFenestrationのような骨欠損に遭遇することも多いと思われるので、事前に対策を十分に講じた上での処置が望まれるところである。
-
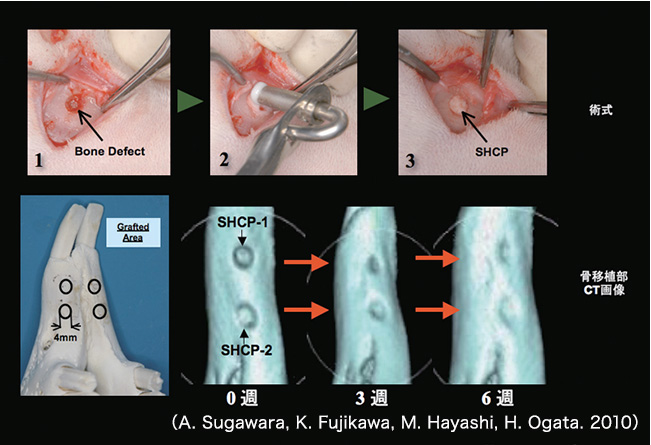
図 3 骨欠損移植部の経時的CT画像(ウサギ下顎骨)生体吸収性である2種類の自己硬化性リン酸カルシウム(Self-hardening calcium phosphate:SHCP)をウサギ下顎骨欠損部に移植した。CT画像で示すようにSHCP-1とSHCP-2の移植部位は、術後3週で既に新生骨が形成され始めており、術後6週でほぼ移植部全域が骨に置換されていることが確認された。歯科用CTが開発される以前では、このような詳細で継続的な画像解析は不可能であり、また、動物を屠殺することにより病理切片を作製して観察する必要性があった。
歯科における骨再生医療の最前線

新井歯科用CTは、骨再生あるいはインプラントの臨床現場において、とても重要な装置だと思いますが…。
菅原私の長年の研究である硬組織再生において、特に骨の再生は超高齢化社会を迎える状況の中で喫緊の課題だと思っています。しかし、素材や生体内環境を理解した上での臨床応用がクリアされていない現状で、無理なインプラントの埋入や安易な移植材の応用を行いトラブルになる事例は枚挙に暇がありません。その理由としては、メーカーサイドが材料や素材についての正確な情報を提供しているとは言い難く、さらに臨床サイドも素材を使いこなせるだけの知識と臨床術式が伴っていないことが原因になっているように思います。別の課題としては、インプラントや骨再生の現場では、時間の経過に従って骨がどのように変化し成熟していくのか、そのメカニズムを十分に理解して臨床にあたっているとは言い難いように思います。 これらの問題点に対して、実質的な検証を行う手段が動物治験だったわけです。その治験をクリアして製品化されているものもありますが、まだまだ多くの可能性を有する素材が製品化に至ってはいないのが現状です。その最大の理由は多くの動物を殺して結果を得るような実験を度々行うことが難しかったからです。ところが、歯科用CTの開発によって、動物だけでなく実際の臨床における骨再生状況を経時的に追っていくことができるようになりました。骨再生の研究や医療現場において検証を十分に、しかも比較検討を行えるということは、骨再生に取り組もうとする先生方に対して正確な情報を提供することにつながっていきます。また、情報を受け取る側には、臨床を成功に結びつけるためにCTを使って詳細に見ていかなくてはならないという認識を持つ。その結果として、臨床レベルの向上が図られるということだと思います。
インプラントは埋入してから2~3ヵ月ほどで初期的な骨との結合が完成します。その部分をBasic Multicellular Unit(BMU:基本多細胞単位)といういわば生体装置で、既存の骨を掘削して新たな骨に置き換えていきます(図4)。このBMUの先端部分を構成して骨を吸収して食べているのが破骨細胞であり、後ろに続く部分を構成して吸収したところに新たに骨を作っているのが骨芽細胞なのですが、このことで周囲の既存骨に調和した骨に置き換えられていくのです。前にも述べたように、この骨改造プロセスがリモデリングであり、この過程を経てしっかりとした成熟骨になるには、さらに半年程の期間が必要となってきます。したがって、インプラントの骨結合がほぼ完成するには、それだけの期間がかかるということなのです。そのことをどれだけの先生方が理解してインプラント治療をされているのか、少し疑問に思うことがあります。
さらに、インプラントと既存骨の間に0.5ミリ以上の大きな隙間がある場合には、まず軟骨細胞が幼弱な骨を作ったところへ骨芽細胞が新たに骨を添加する修復プロセスが生じます。この部分を成熟させるためにBMUがリモデリングをしていきますが、このプロセスによって初期的な成熟骨ができるまでには3~6ヵ月位かかります(図5)。また、このようにしてできた骨も周囲骨に調和した機能的構造となっているわけではなく、その後に生じる二次性、三次性のリモデリングでしっかりした構造の骨に変わっていくのです(図6)。ここに至るまでには、1~2年程の期間がかかると予想されます。そうした観点から実際の臨床現場を見てみると、2年間の予後観察まで考えてインプラントや骨移植の臨床を行っているかというと、残念ながらそうではないように思います。
しかし、少なくとも研究レベルにおいては、病理組織検査やCT画像解析の結果から骨修復や骨再生プロセスの発表を行ってきていますから、“予後観察やメンテナンスはこのくらいの期間が必要ですよ”ということがようやく最近になって認識されるようになってきました。同時に骨移植を行った部位に関しても、X線マイクロCTを使うことで骨移植材が実際に骨に転化したかどうかもはっきりと分かります(図7)。そういう意味からも、歯科用CTは、骨再生あるいはインプラントの臨床現場において、術式のみならずメンテナンスまで含めたフォーマットを確立する極めて重要な手段だと思います。
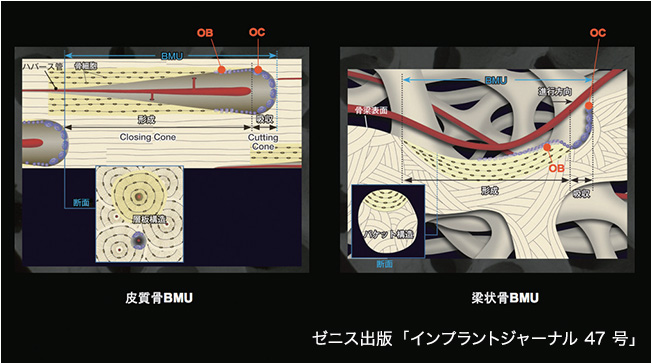
図 4 皮質骨に形成されるBMU(Basic Multicellular Unit)と梁状骨に形成されるBMU皮質骨に形成されるBMU は、破骨細胞(Osteoclast:OC)によるCutting Cone(窩孔円錐)が発生することによって骨吸収が生じると共に方向性も決定される。吸収窩には骨芽細胞(Osteoblast:OB)が骨を形成していく梁状骨では、Cutting Cone は形成されないので半月状に層状骨が形成されてくるこの部分の断面は、パケット構造として観察される。以上に述べたBMUの活動期間は、皮質骨と梁状骨共に2~8ヵ月間程と報告されている。
発売から10年が経過しても「3DX」がトップランナーであり続ける理由
新井我々が日夜、診断に使用しているデンタルフィルムは、医科も含めた医療の現場で実は最も解像力の高いフィルムなのです。医科では未だデンタルの解像度を超えるフィルムは使われていません。
3DXの開発コンセプトのスタートは、世界最高の解像力を持ったデンタルフィルムを三次元化できないか、ということでしたが、そこに至るまでに長い基礎研究の期間があって、その中で歯科医師が持たなければいけない情報量というものを決定して、ようやく製品の開発に移ったという、大きな歴史があります。
その当時、CTは医科の現場でたくさん使われていましたので、歯科でもしCTが必要になったときは医科用のCTを使えばいいと考えられていましたし、実際、歯科専用のCTをつくろうという方は誰もいらっしゃいませんでした。それを、いや、そうではなく、デンタルフィルムというのは歯科だけにある撮像法で最も高い解像力のものですから、それに見合ったクオリティを持つCTでなければといけないと、私は常々考えていました。
当時の医科用CTは我々が日常困っている様々な歯科的な疾患に対しては非常に情報量が足りなかった。今思えば、それを何とかクリアできないか、というのが当時の出発点でしたね。ただ、今から比べると当時のコンピュータの能力は1万分の1といった程度でしたので、実現不可能と言われていました。しかし、幸いにも周辺技術が長足の進歩を遂げたこともあって、現在の歯科用CTに至っているのではないか考えています。
菅原そもそも開発のための最初のコンセプトが違うということですね。
新井歯科に必要なクオリティをすごく意識したということですね。ただ、歯科に必要とされる高い解像力を得るためには、回転精度やX線環境の精度、センサーの精度、もちろん計算の能力といった全てがそろわないと実現できないことですので、どれか一つでも性能の低い部分があれば、そこがボトルネックになって全体の性能が落ちてしまいます。それをすべて整えるというのは相当な研究が必要だということだと思います。
菅原 確かに3DXはオリジナルの基本コンセプトを持っていますね。また、いずれのツールもクオリティが高く、総合的に優れていると思います。私のこれまでの研究経験からすると、オリジナルを追い抜くためには、新たな別のコンセプトを開発しない限り難しいと思います。新たなコンセプトで素材あるいは器具・機材などが開発されると、まさに臨床が一変しますよね。ですから、3DXの基本コンセプトというのは、おそらく歯科のみならず硬組織について精密な情報が必要な領域においては臨床の術式を変える画期的な出来事だったな、というのが私の率直な感想です。
-
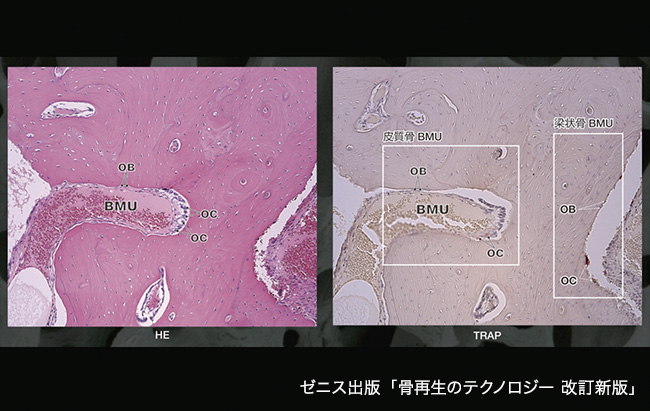
図 5 修復領域が大きい部位に形成されるBMUとオステオン形態修復領域が大きい場合、形成されるBMUの走行は既存骨オステオンの配列に必ずしも準じたものではないため、形成されるオステオンの配列や走行も不規則なものとなる。この部分に二次性、三次性リモデリングが生じることによって規則的なオステオンの配列を示す機能的構造体としての成熟骨に置換されていく。この図におけるBMUの先端には、破骨細胞(Osteoclast:OC)の集団が骨吸収を行い、その後ろに続く骨芽細胞(Osteoblast:OB)の集団が類骨を分泌して骨形成を行っている像が観察される。特に、破骨細胞を選択的にピンクに染色するTRAP像では、皮質骨と梁状骨に形成されるBMUがはっきりと示されている。
-
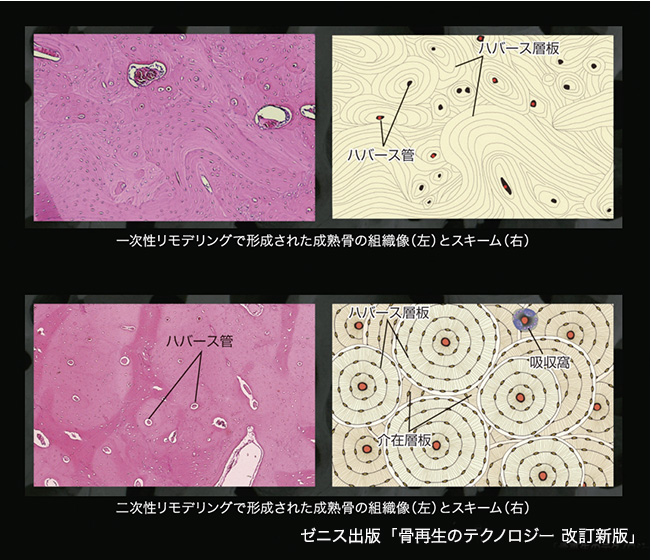
図 6 大きな修復間隙で見られる成熟骨オステオン断面の組織像とスキーム大きな骨欠損部に最初に形成される成熟骨は、オステオンの配列や方向が不規則であり統一性を有していない。また、層状骨の間隙も不均一であることより、この組織像はリモデリングによる成熟骨への置換が比較的短期間で行なわれたことを示している。二次性リモデリングで形成された成熟骨のオステオンは、同じ方向に規則的・機能的に配向している。
-
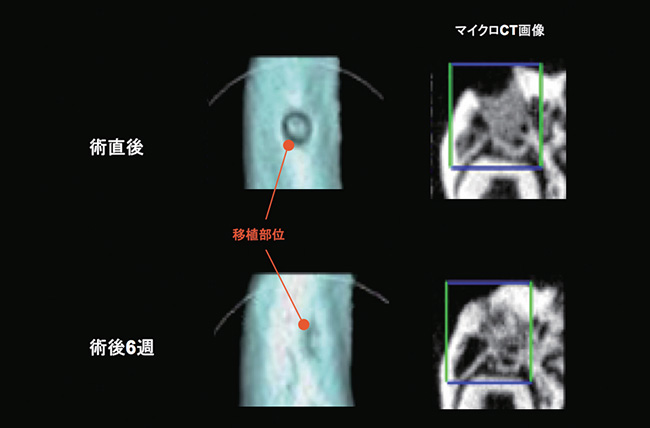
図 7 X線マイクロCTによる骨移植部位の経時的画像(ウサギ下顎骨)吸収性骨移植材による移植部の経時的な変化が、マイクロCT画像で明瞭に示されている。このように同じ個体の同一部位に生じる骨再生状態を詳細に観察が行えるようになっている。
保険収載でさらに普及が期待される歯科用CT

新井歯科用CTを広く普及させるには、どのようにすればいいとお考えでしょうか。また、どんな課題があるとお感じでしょうか?
菅原ある会社のCT関連のシンポジウムで、「今度からどんな小さい撮影領域でも、1枚撮れば最低でもウン万円になります。だから皆さん、CTの導入を考えてみてはいかがでしょうか」といったコメントを耳にしたことがあります。動機付けとして興味を抱かせるには良いのですが、重要なことは歯科用CTのような情報量の多い診断をする場合には、我々はそこに含まれる情報をなるべく細大漏らさず読み取って、それを患者さんにできるだけ丁寧に説明する義務を負っていることだと思います。
本来は借金してでも、この装置で精度の高い情報を得るのだという明確な目的意識をもって購入すべきものだと思うのです。ところが、今回の保険収載で私が危惧するのは、お金の話にのみ飛びついてしまい、本来良い方向に進む筈の改訂が逆に悪い方向に転化してしまう危険性を孕んでいるような気もします。
ただ、そのような混乱も最初だけではないでしょうか。どんな診療科目であれ、保険収載された当初は、不満や不平といったネガティブな感情が先行するように思います。その後、時間の経過と共に少しずつ落ち着いて、本来意図した正しい評価が下されるようになってくるのが常のようです。3DXのように本物のコンセプトを持っていれば、最終的には良い評価に落ちつき、徐々に普及していくものと私は思います。
新井デンタルフィルムを三次元に、という私の願いからすれば、今回の保険収載で一般開業医の先生方にも導入していただきやすくなったことは本当に福音だと思っています。ただ、歯科用CTを持っているかどうかが重要なのではなくて、情報を使いこなせているかどうかがポイントですから、導入にあたっては、先生方にも被曝線量のことや、読影、診断のテクニック等を改めて勉強し、精査していただいて、本当の意味で国民のためにフィードバックできるようになっていただきたいと思っています。
開業医の先生方が歯科用CTを導入するメリット
菅原10年程前にインプラントを行う臨床医が急激に増えてきた頃、骨再生・骨移植の話をしても、あまり興味を持っていただけないことがほとんどでした。当時の講演会では、インプラントを単に埋入する術式等が興味の中心だったように記憶していますが、それができるだけ長く機能させるためにどうすれば良いかという方向に徐々にシフトしてきて、近年では長く機能させるための理論的根拠を求め始めてきているようです。
ですから、最近では基礎系の話題をテーマにした講演依頼が増えてきました。例えば、「骨移植をやっているけど、どうもうまくいかないです。先生、以前のテーマで2、3回に分けてわかりやすく講演してください。」などという申し出をいただくと、将来を見据えた夢のある治療を行うために努力している先生方が増えてきていて、時代は確実に変わってきていると実感します。
だから、一般的に“シェア”を広げる時というのは、最初のハードルは低くても良いのではないでしょうか。“これを買えば、臨床も楽になるよ”、“自分も自信を持てるよ”、まずそれがスタートでも良いと思います。時間が経つに従って、使い分けというのが出てきて、骨移植に限って言えば骨の形状の変化がはっきりと読み取れるものに、最終的には集約されていくと思います。それは今までのインプラントの臨床現場を見ても明らかなように、理論に裏打ちされた本物の素材や術式に結果的には集約されてきています。ですので、それぞれの興味の持てるレベルからスタートしていっても良いのではないでしょうか。
新井私が開発者として一番嬉しいのは、歯科用CT装置を導入したことによって、ご自分の術式とか、治療の考え方とかが根本的に変わった、とおっしゃっていただけることですね。あとは、そのCT画像を通して、細胞レベルでどういうことが起きているんだろう、ということを考えていただけるきっかけになればいいと思います。
実は私も以前は生物、解剖学の分野にあまり興味がありませんでしたが、CTを自らつくって臨床でその画像を見るようになってから、細胞レベルや解剖のメカニズムに興味を持つようになりましたから、もしかしたら菅原先生が先ほどおっしゃったように逆方向の反応も起こるのかな、という気もしています。“見えてしまったがゆえに怖い”という感じでしょうか。今まで見えなかったから、ある意味安心して治療していたわけですが、いざ見えてしまうと、抜歯一つとっても慎重にするようになりますから…。
菅原二次元的画像で、比較的正確な診断と予想ができると自信を持っていたのですが、CT画像では私の予想を超えてはるかに病状が進行している、という場合が頻繁にあります。CT画像では、歯に明らかな亀裂が生じているとか、あるいは下顎骨の半分くらいまで嚢胞が進行している状態などが明確に示されます。したがって、CT画像により私も自信を持って外科処置の決定を行えるようになりましたし、画像をお見せすることで患者さんもすぐ納得して、逆に自ら「先生!早く抜いてください」などとおっしゃるようになりました。中途半端な経験値を頼りに説明を行い、不安の中で外科処置を行うよりも、立体的に構築された画像から得る情報は桁違いであり、その上で行う説明には何倍もの説得力があります。
開業医の先生方が歯科用CTを導入する大きなメリットは、三次元的な立体画像を示すと、患者さんの反応は確実に協力的になり、その後の治療が進めやすくなるということだと思いますね。ただし反面において、目で見える予想外の情報に我々歯科医師も突如触れてしまうことを想定しておかなければなりません。さらに、その情報を患者さんに説明する責任と義務もあることを認識しておくべきだと思います。
歯科用CT導入を考えている先生へのアドバイス
新井これから歯科用CTを導入しようと考えておられる先生方に何かアドバイスはございますか。
菅原まず、これまで培ってきたCTに対するノウハウが、何よりも大切ではないでしょうか。また、特に販売する側の知的レベルが高い状態にある必要性があると思います。メンテナンスを例にとってみても、技術、知識、説明力を持った人材がその会社にいるかどうか。例えばモリタの3DXの場合、販売から10年ですから、開発段階から携わったスタッフは既に10年以上の経験を持っているわけです。そう考えると、近年CTを導入して勉強された先生方よりも、3DXに関してはメーカースタッフの方が間違いなく精通していますし、私自身、彼らの経験に基づいた適切なアドバイスで助けられたことが何度もありました。ですから、メンテナンスのみならず様々なサポートを的確に行える体制を整えているかどうかが購入の際の非常に大きなポイントになると考えます。さらに、自社で製品を開発していることも重要です。例えば、スタッフが他社製品のノウハウを勉強した上で販売するような手法でも問題はないのですが、私にとって高度医療機器導入の決定基準は、やはり開発から関わって来たかどうかなんですよね。その後のメンテナンスや問題が生じた時の対応もおのずと違ってくるのではないでしょうか。
私は歯科用CTについて、それぞれのメリット・デメリットを比較して判断する知識と技術は持っていません。あくまで頼りにしたのは、新井先生のオリジナリティーを持った開発グループが存在する歴史的な背景と、さらに3DXに精通したスタッフが信頼あるメンテナンスを行える体制にあるということでした。3DX導入の判断基準は、そこだったと思います。
「Veraviewepocs 3Df」
新発売デンタルアーチ型FOV
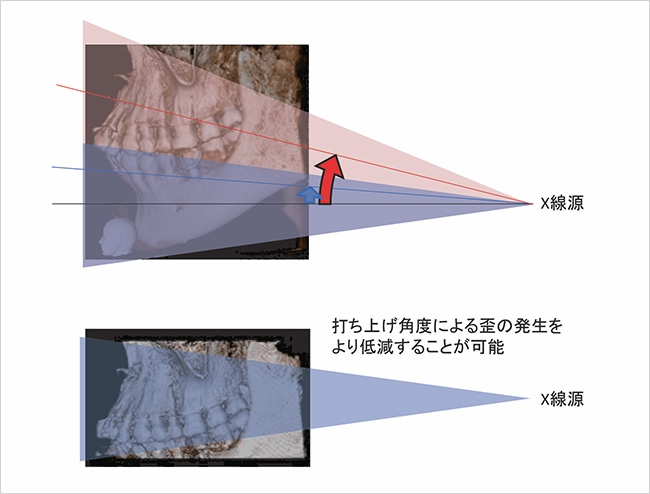
上顎の“ひずみ”の低減高さ8cmで上顎を撮像すると、図上のように、X線の入射角度が大きくなり、断層像に“ひずみ”が生じる場合があった。上顎を下顎に相当する位置で撮像することで、“ひずみ”の低減を可能にした。
新井このたび、モリタから新たに「Veraviewepocs 3Df」が発売になりました。従来の「Veraviewepocs 3D」の場合、最大のFOV(Field of View:撮像領域)は8cm×8cmだったのですが、このサイズでは、症例によっては智歯部まで撮像領域をカバーできないという問題点がありました。
菅原私の診療所には外国の患者さんも来院されるのですが、アジア系の方と比べて欧米の方だと、前後に頭蓋骨が少し長いので下顎の第3大臼歯まで撮影範囲内に入りきらない場合もありますね。
新井今のお話にあった通り、「Veraviewepocs 3Df」の大きな特長として10cm×10cm相当まで撮像領域を拡大したことがあげられるのですが、それはアメリカで8cm×8cmではどうしても足りないという話が発端でもありました。
菅原なるほど。ただ、単純に撮像領域が拡大すると被曝線量の問題が気になりますが、その部分はいかがなのでしょう。
新井その問題をクリアするべく、歯列の形に沿ったデンタルアーチFOVを新たに開発し、搭載しました。このデンタルアーチFOVによって放射線感受性の高い唾液腺やリンパ節などが分布する部分に照射される被曝線量を低減できるようになっています。
また、従来の歯科用CTとパノラマの複合機の場合、上顎を撮像する際に、X線の打ち上げ角度が大きくなり、症例によって“ひずみ”が問題になる場合がありましたが、今回の3Dfではチンレストを下げ、上顎を下顎に相当する位置で撮像できるように改良しました。このことで、X線が上顎に対してほぼ水平方向から入射することになり、“ひずみ”を低減できています。
菅原それはすばらしい進歩ですね。従来の機種よりコストパフォーマンスも高いと聞いていますし、「Veraviewepocs 3Df」のデビューによって開業医の先生方にも3次元画像診断がますます普及していくことを切に望みたいと思います。

上顎の“ひずみ”の低減高さ8cmで上顎を撮像すると、図上のように、X線の入射角度が大きくなり、断層像に“ひずみ”が生じる場合があった。上顎を下顎に相当する位置で撮像することで、“ひずみ”の低減を可能にした。
-
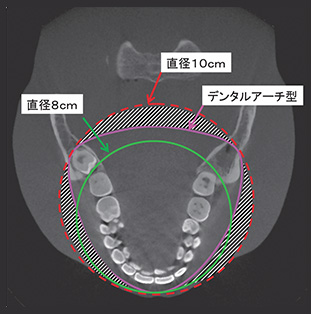
Dental Arch fitted Field of View(デンタルアーチ型FOV)撮像領域(FOV)を歯列弓にフィットさせることで、単純に直径を10cmにしたときに比較して、図中の斜線の部分に照射される被曝線量を低減することが可能となった。
-
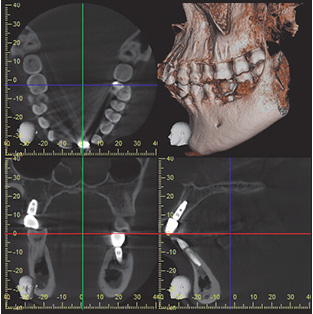
従来の撮像領域:直径8cm 高さ8cm智歯の一部分が撮像されていない。
-
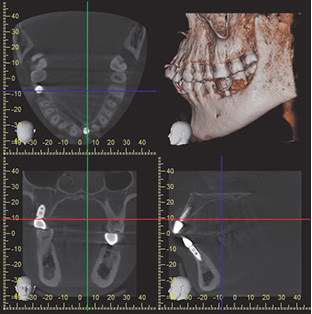
Dental Arch fitted Field of View(デンタルアーチ型FOV)智歯部分を含めて、下顎枝の前半まで撮像されている。
他の記事を探す
モリタ友の会
セミナー情報
会員登録した方のみ、
限定コンテンツ・サービスが無料で利用可能
オンラインカタログでの製品の価格チェックやすべての記事の閲覧、臨床や経営に役立つメールマガジンを受け取ることができます。
商品のモニター参加や、新製品・優良品のご提供、セミナー優待割引のある、もっとお得な有料会員サービスもあります。














